Pathologies maculaires chirurgicales
1. Membrane épi rétinienne
- Une membrane épi rétinienne (MER) est constituée par un tissu fibro-cellulaire non vascularisé proliférant à la surface de la rétine, principalement entre la macula et le vitré, et dont la contraction peut provoquer une baisse d’acuité visuelle et des métamorphopsies.
- Cet aspect est fréquent puisque sa prévalence est de 7% chez les patients de plus 49 ans (Blue Mountain Eye Study).
- Elle est idiopathique dans 80% des cas, ou secondaires à diverses affections (décollements de rétine, rétinopathies vasculaires ou inflammatoires). La physiopathologie n’est qu’imparfaitement connue, mais les MER sont chronologiquement liées à la survenue d'un décollement postérieur du vitré (DPV) et leur incidence augmente avec l'âge.
2.1. Signes fonctionnels
- La gène ressentie par le patient décrit le syndrome maculaire qui associe variablement une baisse d’acuité visuelle (BAV), des métamorphopsies et plus rarement une diplopie par ectopie maculaire ou une macropsie. L’évolution est lente et l’acuité visuelle reste longtemps supérieure à 5/10 même si certains cas sont d’évolution plus rapide.
- Baisse d’acuité visuelle progressive de loin et de près
- Plus ou moins accompagnée de métamorphopsies et/ou de macropsies
2.2. Fond d’œil
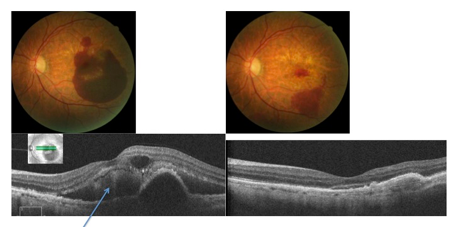
On observe un voile transparent recouvrant la rétine, associé à des déformations des vaisseaux à destinée maculaire, un reflet brillant cellophane, et parfois des plis rétiniens (Figure 1)
L’anneau prépapillaire est témoin d’un DPV associé.
2.3. Examens complémentaires
- Clichés monochromatiques du fond d’œil en lumière bleue: précise l’étendue de la membrane et ses contours (Figure 1); et en lumière verte visualise bien les déformations vasculaires
- OCT (Tomographie à Cohérence Optique) +++ : Classiquement la Membrane épi rétinienne est visible sous la forme d’une ligne hyperréflective et prérétinienne qui va être à l’origine d’un plissement rétinien avec un comblement de l’entonnoir fovéolaire (Figure 2).

L’OCT permet aussi d’analyser les interactions entre la hyaloïde postérieure et la Membrane épi rétinienne, de mesurer l’épaississement de la rétine, de chercher des modifications intrarétiniennes (kystes, aspect de pseudo-trou maculaire…)
Un oedème maculaire cystoïde est retrouvé dans 20% des cas des Membranes épi rétinienne idiopathiques.
Lorsque la contraction de la membrane se fait avec plusieurs épicentres, on peut retrouver une image de pseudo trou lamellaire par distension des fibres. L’OCT en face permet de bien visualiser la membrane à la surface ainsi que les multiples épicentres et de différencier ces cas chirurgicaux, des trous lamellaires non chirurgicaux (Figure 6).
2.4. Prise en charge
- La majorité des Membranes épi rétinienne, peu ou pas symptomatique, ne nécessitent qu’un simple suivi.
- La chirurgie sera proposée en cas de gène visuelle ressentie (BAV< 6/10) ou métamorphopsies invalidantes.
- En cas de chirurgie, celle-ci se déroule le plus souvent sous anesthésie locale. Une vitrectomie postérieure centrale par incisions transconjonctivo-sclérales est réalisée. La membrane est disséquée à l’aide d’une pince, ainsi que la membrane limitante interne si indiqué. Ces gestes sont facilités par l’injection de colorants.
2.5. Complications chirurgicales
- Peropératoires : rares déhiscences iatrogènes
- Post opératoires : décollements de rétine rhegmatogènes, endophtalmies (1/1000)
- La complication la plus fréquente est l’apparition d’une cataracte nucléaire, constituant plutôt un effet secondaire de la vitrectomie
- Les récidives sont rares.
2.6. Pronostic
- L'ablation de la membrane est obtenue dans près de 100 % des cas.
- Le plissement rétinien diminue dès le lendemain de l'intervention et peut mettre plusieurs semaines pour s’atténuer.
- On peut estimer que 75 % des patients opérés auront une amélioration visuelle substantielle après l’intervention et on observe une nette diminution et souvent une disparition des métamorphopsies dans 75 à 85 % des cas. C’est même l’un des résultats les plus précoces après l’intervention, avant même l’amélioration de l’AV et qui justifie souvent à lui seul l’intervention.
- Les facteurs pronostic sont l’ancienneté des troubles visuels et l’acuité visuelle initiale. Ainsi les patients opérés avec une acuité supérieure ou égale à 2/10 récupéreront, en moyenne, une acuité supérieure à 5/10 et plus le trouble visuel est ancien et moins bon sera le résultat fonctionnel. La présence d’un œdème maculaire cystoïde (5% des cas) a également une influence défavorable sur le pronostic visuel.
2. Traction vitréo-maculaire
Une traction vitréo-maculaire (TVM) est due à une séparation incomplète du vitré au niveau du pôle postérieur avec persistance d’une attache vitréenne maculaire pathologique entraînant une répercussion sur l’anatomie rétinienne sous jacente : déformation, épaississement microkystique, atteinte de la rétine interne et/ou externe.
1.1. Signes fonctionnels
- Syndrome maculaire : associe variablement une BAV, des métamorphopsies et plus rarement une diplopie par ectopie maculaire ou une macropsie.
1.2. Fond d’œil
- On retrouve une hyaloïde épaissie et brillante
1.3. Examens complémentaires:
- L’OCT +++
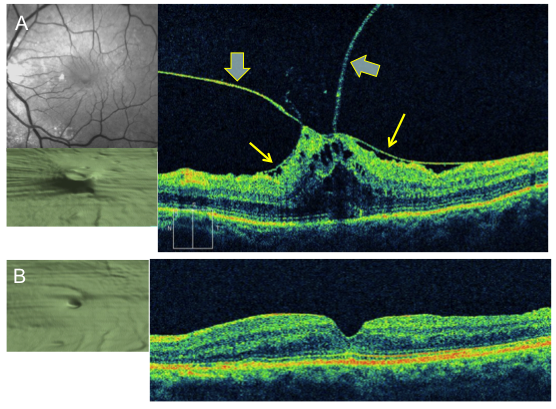
La hyaloïde postérieure est hyper réflective, épaissie et tendue, partiellement décollée mais adhérente de façon complexe à la macula (Figure 3).
On peut retrouver un oedème maculaire microkystique induit par la traction vitréenne ; l’association d’une membrane épirétinienne (image en “toit de pagode”) est fréquente.
1.4. Classification
Un comité d ‘experts a rédigé en 2014 une classification intégrant les adhésions vitréo maculaires (AVM), les tractions vitréo maculaires (TVM) et les trous maculaires de pleine épaisseur. Elle différencie les AVM physiologiques des TVM pathologiques.
Elles peuvent être :
- focales (<1500 μm) ou larges (> 1500 μm)
- isolées ou associées à une autre pathologie rétinienne (DMLA par exemple)
Elles peuvent être :
- focales (<1500 μm) ou larges (> 1500 μm)
- isolées ou associées à une autre pathologie rétinienne (DMLA par exemple)
1.5. Prise en charge
- L’indication chirurgicale dépend du retentissement fonctionnel ++ (importance du syndrome maculaire et/ou BAV < 6/10).
- La récupération fonctionnelle sera meilleure en cas d’intervention non retardée après une baisse d’acuité visuelle rapide.
3. Trou maculaire (TM)
- Le trou maculaire résulte de tractions antéro-postérieures et tangentielles, transmises par l’adhérence vitréenne à la fovéa et créant une déhiscence ronde de pleine épaisseur dans le centre de la fovéa.
- Ce phénomène est la plupart du temps idiopathique, et plus fréquent chez les femmes de plus de 60 ans. Les deux yeux sont atteints dans 10 % des cas environ.
- Une étude épidémiologique rétrospective réalisée aux USA (Olmsted County, Minnesota) a retrouvé une incidence du trou maculaire idiopathique (incidence ajustée avec l’age et le sexe) de 7.8 personnes pour 100 000 habitants et par an.
- Il peut survenir également en association avec une myopie forte ou après un traumatisme oculaire contusif.
3.1. Signes fonctionnels
Les motifs de consultation des patients atteints de trou maculaire sont généralement :
- une baisse d’acuité visuelle assez rapide de loin et de près
- plus ou moins accompagnée de métamorphopsies et/ou de micropsies
- avec la présence d’un scotome positif ou négatif pour le patient
La baisse d'acuité visuelle occasionnée par un trou maculaire est variable. Parfois les patients détectent précocement les premiers symptômes et viennent consulter rapidement, c'est surtout le cas lorsqu'il s'agit du deuxième œil; le diagnostic peut alors être fait dès le stade de menace de trou maculaire. Puis l'acuité visuelle décroît progressivement au fur et à mesure de la formation du trou maculaire pour se stabiliser après plusieurs mois d'évolution autour de 1/10.
3.2. Fond d’œil
- Premières modifications fovéolaires (stade “0” du Trou maculaire) : détachement partiel de la fovéa sans kyste fovéolaire, puis apparition d’un kyste fovéolaire, pouvant entraîner une baisse de vision importante. A ce stade, une complète normalisation des anomalies fovéolaires peut se produire après séparation vitréo-fovéolaire.
- Trou maculaire de pleine épaisseur :
Au fond d’oeil, on observe un défect rond de la fovéa, de pleine épaisseur, à bord net ; les bords du trou sont épaissis par un oedème microkystique et légèrement décollés de l’épithélium pigmentaire mis à nu. L’opercule préfovéolaire est parfois présent et le Trou Maculaire peut être associé à une membrane épimaculaire non contractile.
3.3. Examens complémentaires
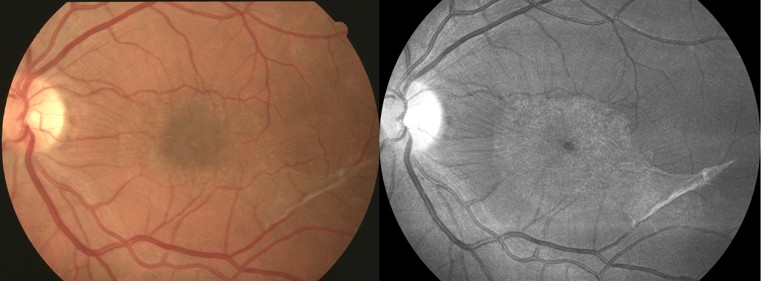
- Cliché monochromatique avec filtre bleu: permet la localisation du siège du Trou Maculaire, mets en évidence des modifications de répartition du pigment xanthophylle, qui est repoussé sur les bords du trou, et visualise une éventuelle MER associée
- OCT +++: permet le diagnostic de certitude, il différencie un Trou Maculaire, d’un trou lamellaire, ou d’un pseudo trou ; il précise le stade du Trou Maculaire ; mesure son diamètre ; détecte des stades précoces et asymptomatiques dans l’oeil adelphe.
La coupe prise en compte pour déterminer le diamètre du trou est celle où l’ouverture est la plus grande. (Figure 5)
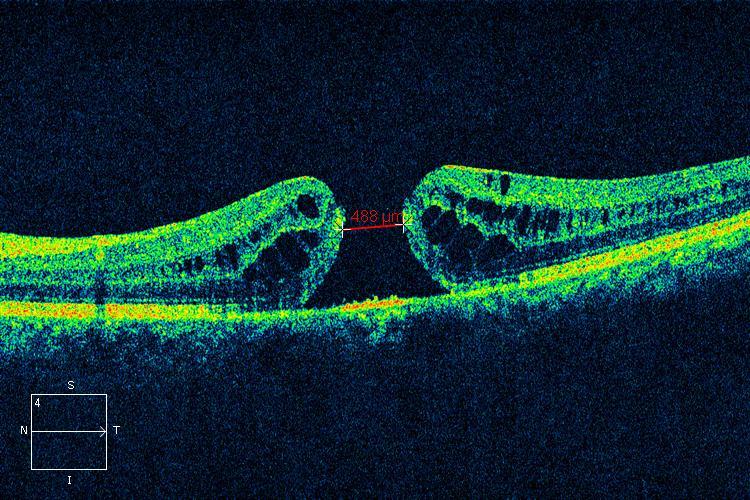
3.4. Classification
Après les classifications de Gass et la classification OCT de Gaudric, un comité d ‘experts
a rédigé en 2014 une classification intégrant les adhésions vitréo maculaires (AVM), les tractions vitréo maculaires (TVM) et les trous maculaires de pleine épaisseur.
Classification des Trous Maculaires (TM) :
- Par la taille :
- Petits : < 250 μm
- Moyen: > 250 μm et < 400 μm
- Grand: > 400 μm
- Par la présence ou l’absence d’une TVM
- Par étiologie : primaire (initiée par une TVM) ou secondaire (traumatisme ou autres pathologies)
3.5. Diagnostics différentiels
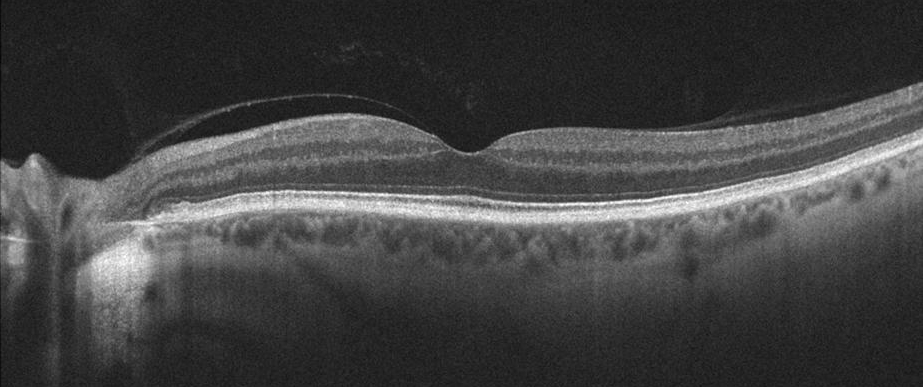
- Le trou maculaire lamellaire est une lésion maculaire centrale résultant de « l’arrachement » d’une partie de la rétine interne lors d’un décollement de la hyaloïde postérieure (Figure 6).
L’OCT montre un élargissement de la dépression fovéolaire, dont le fond est aminci et irrégulier, comme s’il restait seulement une lamelle de tissu rétinien. L’épaisseur maculaire est normale, sans dégénerescence microkystique des bords, mais avec la présence d’un clivage intrarétinien de part et d’autre. Il n’ y a en général pas de MER associée ou alors elle n’est pas contractile. L’OCT en face est un bon examen pour chercher la présence d’une MER contractile associée.
L’acuité visuelle peut être abaissée avec un micro scotome central.
La chirurgie ne permet pas d’apporter d’amélioration fonctionnelle en l’absence de Membrane épi rétinienne contractile associée et n’est donc pas indiquée.
- Le pseudo-trou maculaire correspond à une image centrofovéolaire arrondie, secondaire à la contraction centripète d’une MER, induisant une verticalisation des bords de la dépression fovéolaire. L’OCT montre une fovéa épaissie par la contraction d’une MER en forme de U ou de V, sans perte du tissu rétinien au niveau du centre fovéolaire. L’OCT en face est un bon examen pour mettre en évidence la contraction centripète d’une Membrane épi rétinienne (Figure 6).
Il s’agit en fait, ni plus ni moins, d’une Membrane épi rétinienne dont la contraction est centripète.
L’acuité visuelle peut être abaissée avec des métamorphopsies. Une indication chirurgicale à type de vitrectomie pelage peut être posée en fonction des cas.
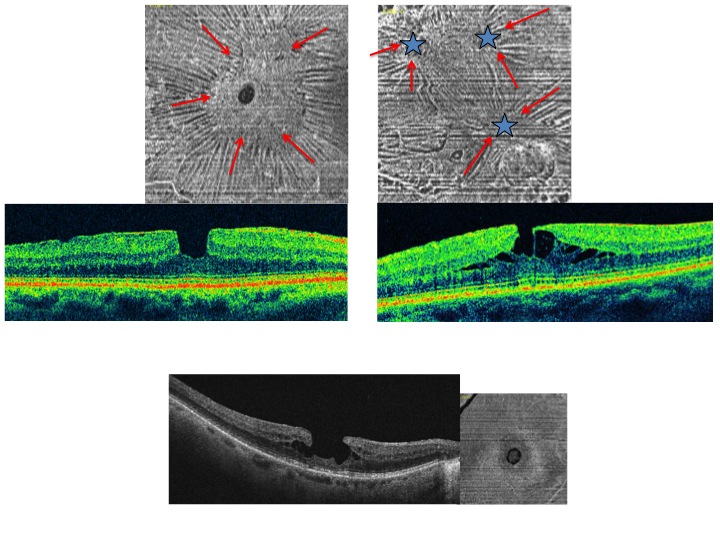
En haut à droite, membrane épimaculaire avec aspect de trou lamellaire. L’OCT en face montre des contractions de la MER orientées vers différents épicentres ce qui entraine une dilacération des couches rétiniennes dans plusieurs directions.
En bas, un trou lamellaire. Il existe une fine Membrane épi rétinienne à la surface de la rétine mais l’OCT en face ne montre pas de contraction à la surface rétinienne. Il n’y a pas d’indication chirurgicale dans ce dernier cas.
3.6. Prise en charge des trous maculaires
La chirurgie est l’unique façon d’obtenir une fermeture du trou et un gain en acuité visuelle en dehors des petits trous qui peuvent rarement se fermer spontanément.
- Surveillance des menaces de trou qui peuvent évoluer vers la guérison spontanée ou un trou de pleine épaisseur ;
- TM de pleine épaisseur: indication chirurgicale (avec possibilité de décaler l’intervention et de refaire un OCT avant la chirurgie pour les trous < 250 μm car une fermeture spontanée est présente dans 5 à 10% des cas);
- Principes de la chirurgie:
On réalise une vitrectomie, un pelage de membrane épi maculaire si il y en a une et on remplis la cavité vitréenne d’un gaz qui va rester plusieurs semaines avant d’être spontanément remplacer par de l’humeur aqueuse. Le pelage de la limitante interne est surtout réalisé pour les trous de grande taille (> 400 μm). Un positionnement face vers le sol pendant quelques jours est parfois préconisé pour les trous de grandes tailles. Les progrès du matériel font que la chirurgie sans suture est une bonne indication dans les trous maculaires.
3.7. Complications chirurgicales
- Peropératoires :
Déchirures rétiniennes (importance de bien vérifier la périphérie rétinienne)
- Postopératoires :
Des hypertonies post opératoires majeures peuvent être la conséquence d’erreurs de manipulation de gaz pendant l’intervention (absence ou erreur de dilution), d’utilisation de protoxyde d’azote lors d’une anesthésie générale ou de dépressurisation (voyage en avion ou être à une altitude supérieure à 1000m par rapport au lieu de la chirurgie). Ces hypertonies ont le plus souvent lieu les premières 24 heures lorsque l’expansion du gaz est maximale et que la bulle de gaz est la plus complète. Elles peuvent entrainer une occlusion de l’artère centrale de la rétine et une perte visuelle définitive. Il est impératif d’informer le patient sur la nécessité de ne pas prendre l’avion ou aller en altitude tant qu’il y a du gaz dans la cavité vitréenne (environ 3 semaines).
L'apparition d'une cataracte secondaire est fréquente et attendue. Elle semble plus précoce que dans la chirurgie des membranes épimaculaires et il n'est pas rare qu'une opération de la cataracte doive être pratiquée entre 1 et 2 ans après l'intervention sur le trou maculaire.
Décollement de rétine ; Déficits du champ visuel ; Réouverture de trou maculaire, Endophtalmies
3.8. Pronostic et résultats de la chirurgie
- Le succès anatomique (= fermeture du trou) est obtenu dans > 85% des cas ;
- L’ancienneté et la large taille sont des facteurs de mauvais pronostic ;
- Le succès anatomique de la chirurgie correspond à la fermeture du trou maculaire. On peut considérer qu’il y a fermeture lorsqu’ aucun contact direct entre le vitré et l'épithélium pigmentaire n’est retrouvé à l’OCT même si le profil de la fovéa n'est pas tout à fait normal.
- Les résultats fonctionnels de la chirurgie des trous maculaires sont documentés de façon hétérogène dans la littérature. Scott retrouve 58% de patients qui ont obtenu une vision supérieure ou égale à 5/10 à 5 ans de la chirurgie du trou maculaire.
4. Hématomes sous rétiniens:
Les hémorragies sous rétiniennes dues à des néo vaisseaux choroïdiens (DMLA) ou à un macro anévrysme peuvent faire l’objet d’une chirurgie précoce (dans les 15 jours). Le but est de déplacer le sang en dehors de la macula (Figure 7). On réalise alors une vitrectomie, on injecte un fibrinolytique sous la rétine, on remplis la cavité vitréenne de gaz et on positionne le patient. Cette chirurgie est réservée aux hémorragies importantes de plus de 3 diamètres papillaires. Il n’ y a pas de consensus qu’en à sa réalisation.
Le diagnostic repose sur l’évaluation de l’extension de l’hématome au FO, et de la position de l’hématome par rapport à l’épithélium pigmentaire (OCT). Il est important de vérifier à l’OCT que le sang soit en partie sous rétinien (bonne indication chirurgicale) et non exclusivement sous l’épithélium pigmentaire (non chirurgical). La chirurgie ne doit faire oublier de continuer les injections d’anti VEGF après.
L’évolution spontanée des hémorragies massives sous rétiniennes est habituellement très défavorable.